Neurodermită
Descrierea amănunțită a conceptului nostru de tratament o găsiți în interviul din "Ziarul de Sănătate":
Concepte integrative în bolile alergice
A consemnat: Georgeta Licsandru
Strategii de tratament cauzal personalizat, fără efecte secundare
Bolile alergice tind să devină o problemă de sănătate publică în ultimele decenii. Statisticile arată creșterea continuă a numărului de alergici după cel de-al doilea război mondial, cu o adevărată explozie după 1980. Prof. John Ionescu explică într-un interviu în exclusivitate pentru „Ziarul de Sănătate” cauzele alergiilor, implicarea determinismului genetic în alergii, importanța unui diagnostic corect și complet în managementul și tratamentul integrativ al acestor boli. Pentru părinți sau viitorii părinți, distinsul profesor vine cu recomandări și informații deosebit de utile despre imunitate, flora intestinală, rolul nașterii naturale și al alăptării în prevenirea alergiilor. Pe 16 aprilie 2016, Prof. John Ionescu a revenit la București pentru cel de-al treilea Curs de Medicină Integrativă, în care a abordat din perspectivă integrativă bolile alergice și dermatologice.
ZDS: Asistăm la o creștere rapidă a numărului de boli alergice. Cum explicați acest fenomen îngrijorător? Devin alergiile o problemă de sănătate publică?
Prof. John Ionescu: Într-adevăr, asistăm la o explozie a alergiilor pe plan mondial și, în special, în țările industrializate, atât în Europa, cât și în America. În Germania, fiecare al treilea nou-născut suferă de o boală alergică în primele 6 luni după naștere. La nivelul întregii populații, circa 30 milioane de persoane din 88 milioane sunt alergice. Este o evoluție incredibilă, care atestă fenomenul de masă al acestor maladii.
ZDS: Cum se definește boala alergică? Există mai multe tipuri de dezechilibre imune? Există doar alergii cu IgE sau există și alte forme ignorate?
Prof. John Ionescu: Simplu spus, definim o alergie ca o reacție de respingere, de apărare nejustificată a sistemului imunitar contra unor așa-numiți alergeni din mediul înconjurător. Aceștia pot fi alergeni inhalatorii (polen, frunze, ierburi, praf, mucegaiuri, acarieni etc.), sau alergeni alimentari (toate alimentele posibile, cu care o persoană poate veni în contact). Pentru a putea apărea o reacție alergică sunt necesare mai multe condiții. Este necesar în primul rând contactul repetat cu un alergen, care în mod obligatoriu trebuie să aibă un suport (carrier) de natură proteică, cu o greutate moleculară considerabilă și care pe suprafața sa poartă grupări determinante specifice, așa-numiții epitopi, deosebiți de la un alergen la altul. În plus, alergiile clasice, așa-numitele alergii de tip 1, sunt caracterizate prin producerea de imunoglobuline de tip E (IgE), care sunt implicate în reacțiile alergice de tip imediat. Aceste alergii apar în interval de 10-30 minute de la contactul cu alergenul și se exprimă prin reacții imediate de înroșirea pielii (eritem cutanat), reacții astmatice bronhiale, reacții nazale cu eliminare masivă de mucus, inflamația mucoaselor, a pielii ș.a. În afara acestor alergii de tip 1 IgE mediate, deosebim alte trei tipuri de reacții de sensibilizare la diferite alergene, care pot avea loc cu participarea sistemului complement (reacțiile alergice de tip 2), cu participarea complexelor imune circulante (reacțiile alergice de tip 3), sau cu participarea limfocitelor circulante sensibilizate contra acelorași alergeni (reacții alergice de tip 4). Toate aceste reacții pot conduce la simptome imediate (ca în cazul reacției de tip 1) sau la simptome întârziate, care pot apărea chiar până la 48 de ore după contactul cu alergenul, cum este cazul reacțiilor celulare de tip 4.
ZDS: Cum se poate diferenția o alergie de o afecțiune non-alergică, a pielii sau a mucoaselor, de exemplu?
Prof. John Ionescu: Reacțiile alergice și de sensibilizare menționate anterior (de tip 1-4) trebuie diferențiate de așa-numitele reacții pseudo-alergice, care au loc fără participarea sistemului imunitar. Aceste reacții pseudo-alergice sunt reacții toxice iritative, inițiate de substanțe chimice cu greutate moleculară mică, fără un suport (carrier) proteic și, ca atare, nu pot îndeplini condițiile unor alergene și nu pot stimula sistemul imunitar, ca în reacțiile menționate anterior. Totuși, acești compuși micromoleculari de genul aditivilor alimentari (conservanți, coloranți, emulgatori, substanțe de corectare a gustului), metalelor, solvenților, pesticidelor pot avea un potențial toxic iritativ, agresând în mod direct celulele purtătoare de mediatori biochimici de inflamație și conducând la descărcarea acestora. Exemplele clasice sunt reacțiile la tartrazină, salicilat, benzoat sau glutamatul de sodiu (așa-numitul „sindrom al restaurantului chinezesc“).
Alte mecanisme pseudoalergice apar în cazul intoleranțelor la lactoză sau la fructoză, care apar prin lipsa enzimelor necesare metabolizării sau absorbției intestinale a acestor zaharuri (lactaza, beta aldolaza) și care conduc la simptome majore. Intoleranța la lactoză poate apărea foarte timpuriu, chiar din primele luni de viață la nou-născut, este foarte adesea asociată cu eczema de scutec (eritemul fesier) și poate avea o cauză genetică. Totuși, în majoritatea cazurilor constatăm la pacienții noștri o cauză dobândită, o deficiență de lactază apărută în urma distrugerii acestei enzime din vilozitățile intestinale, în prezența unei flore intestinale dezechilibrate (disbioză intestinală). Alte exemple – intoleranțele la amine biogene, de genul histaminei, tiraminei, octopaminei, feniletilaminei, datorate în mod similar lipsei enzimelor de scindare, în primul rând lipsei diaminoxidazei (DAO). Această deficiență pe care o identificăm în clinica noastră în mod curent conduce la intoleranțe grave contra alimentelor ce conțin histamină (de ex. peștele congelat), tiramină (vinurile roșii și albe, berea, brânzeturile fermentate, alimentele conservate, salamurile etc.) sau feniletilamina (ciocolata). Reacții pseudo-alergice putem întâlni de asemenea la substanțele adăugate din alimente: conservanții, coloranții, emulgatorii, substanțele de corectare a gustului etc.
ZDS: Sistemul imunitar este cel care ne protejează de virusuri, bacterii, fungi și alți agenți patogeni. Ce se întâmplă în cazul alergiilor? De ce un răspuns imunitar eronat, exagerat?
Prof. John Ionescu: În cazul alergiilor, sistemul imunitar răspunde cu o reacție exacerbată la antigene obișnuite din mediul înconjurător. Modul în care se poate induce o alergie a fost demonstrat și documentat încă din anii ’70 de către profesorii Johansson și Ishizaka, care au lămurit modul de generare a imunoglobulinei E în urma inducerii unei alergii. Astfel, sunt întotdeauna necesare trei elemente obligatorii pentru obținerea unui răspuns alergic:
Alergenul cu o structură proteică și o greutate moleculară suficient de mare pentru a stimula reacția sistemului imunitar.
Prezența corpilor microbieni, a unei infecții asociate – la animale s-au folosit vaccinurile cu Bordetella pertussis și, respectiv, Mycobacterium tuberculosis; la subiecții umani constatăm infecții asociate cu alți germeni, de genul bacteriilor sau ciupercilor patogene.
Prezența unui factor toxic de natură chimică din mediul înconjurător: inițial, în testele pe animale s-au folosit fenolii și alte substanțe chimice (aluminiu, mercur). Ulterior, s-a constatat că binecunoscute substanțe chimice din mediu de genul pesticidelor, ftalaților, detergenților, vopselelor, solvenților, conservanților și, în special, metalelor grele (mercurul, cadmiul, nichelul, platina) completează triada necesară apariției unui puternic răspuns alergic contra alergenului folosit, în interval de 21 de zile.
Această reacție de tip alergic se asociază cu o dereglare generală a sistemului imunitar și cu un shift de la o imunitate de tip Th1, la animalele adulte sănătoase, la o imunitate de tip Th2. Prin urmare avem de a face în cazul alergiilor cu o puternică stimulare a limfocitelor de tip Th2, responsabile prin citokinele pe care le produc de activarea celulelor B (beta-plasmocitele circulante), producătoare de anticorpi de tip IgE contra alergenilor folosiți în procesul de imunizare. Această imunitate de tip Th2 este caracterizată printr-o imunitate celulară foarte slabă, ceea ce face posibile infecțiile recurente cu bacterii, ciuperci sau virusuri, pe care le întâlnim frecvent atât la persoanele alergice, cât și la pacienții cu boli autoimune și boli neoplazice.
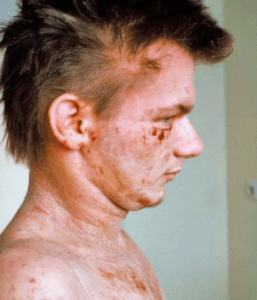
ZDS: Care sunt cele mai răspândite forme de alergii la copii, dar la adulți?
Prof. John Ionescu: După cum spuneam, în Germania, fiecare al treilea nou-născut dobândește o boală alergică în primele 6 luni de viață. Aceste alergii se pot manifesta atât prin fenomene de astm alergic, dar și mai frecvent prin fenomene de neurodermită atopică, manifestată printr-o afectare cutanată deosebit de importantă (vezi Fig. 1), în care constatăm o sebostază (uscăciunea pielii) avansată cu descuamare puternică, cu escoriații din cauza scărpinatului, eritem – simptome cauzate nu numai de reacțiile alergice la diferiți alergeni externi sau interni, dar și de infecțiile supraadăugate, în special cele cu stafilococ hemolitic, cu streptococi hemolitici și cu ciuperci de tip Candida. Alte fenomene alergice pe care le putem întâlni la copilul mic sunt edemul Quinke și diverse forme de urticarie, pe care, de altfel, le putem reîntâlni și la adolescenți și la persoanele adulte. Astmul alergic rămâne una dintre cele mai răspândite boli alergice și care, în multe cazuri, apare într-o fază ulterioară rinitelor alergice. Interesant este că mulți copii și chiar adulți cu neurodermită prezintă în paralel și astm alergic, simptomele alternând în funcție de expunerea la anumiți alergeni și de anotimpul în care au loc aceste exprimări fenotipice.
ZDS: Care este rolul intoxicației cu metale grele în dezvoltarea bolilor alergice?
Prof. John Ionescu: Testele efectuate pe animale încă din anii ’80 au arătat rolul evident al metalelor grele, de genul mercurului, cadmiului, platinei, cromului etc., dar și al aluminiului în apariția fenomenului alergic strâns legat de sinteza IgE. Testele desfășurate în Anglia la începutul anilor ’80 au arătat că apariția sintezei de imunoglobuline E, în interval de 21 de zile sau de 50 de zile, este direct legată de frecvența administrării metalelor respective în concentrații homeopatice, micromolare. Asociate cu alergenul respectiv (de ex. ovalbumină – albuș de ou), cu microbul respectiv (de ex. Bordetella pertussis, pe care îl găsim și în vaccinurile actuale), metalele conduceau fără excepție, la toate animalele testate, la apariția alergiei contra ovalbuminei în interval de 21 de zile, când metalul era administrat de trei ori pe săptămână, sau în interval de 50 de zile, când metalul era administrat o dată pe săptămână. S-a tras concluzia că metalele – începând cu cele din conservele alimentare până la metalele pe care le purtăm în gură (amalgame cu mercur sau coroane metalice, inclusiv cu aur) – pot constitui un factor permanent de declanșare și perpetuare a reacțiilor alergice.
ZDS: Care este implicarea stresului în bolile alergice?
Prof. John Ionescu: O întrebare foarte potrivită, întrucât mulți colegi care nu cunosc determinismul molecular și genetic al bolilor alergice dau adesea vina pe factorii de stres în momentul în care un pacient le cere o explicație asupra etiopatogeniei bolii. În realitate se constată apariția bolii atât în cazul animalelor de experiență, cât și în cazul bebelușilor care fac o alergie la 3 luni de la naștere și care, din punctul de vedere al grijii familiale, nu suferă nici un fel de stres. Astfel nu putem implica stresul ca factor primar în etiologia bolii. Pe de altă parte s-a observat că odată boala alergică instalată, atât la copii, cât și la adulți, factorii de stres veniți din afară pot accentua simptomatologia bolii. Acest lucru l-am observat și în cercetările făcute în clinica noastră, în care, pe de o parte, am constatat o descărcare neobișnuită de hormoni de stres (noradrenalină, eventual dopamină), cu valori circulante deosebit de crescute în fazele acute ale bolii și cu reducerea valorilor noradrenalinei în momentul efectuării anumitor tehnici de relaxare, precum trainingul autogen și exercițiile de yoga. Dar din păcate, reducerea nivelurilor de noradrenalină nu se poate obține decât pentru o perioadă scurtă, în timpul și după efectuarea exercițiului de relaxare. Valorile revin la nivelurile crescute la circa o oră-două după încheierea exercițiului. Acest lucru ne arată că, chiar în prezența unui antrenament de relaxare, nivelurile crescute nu pot fi reduse pe termen lung, demonstrând că avem de a face cu o descărcare continuă de neurohormoni din sistemul neurovegetativ simpatic, independentă de prezența unui stres din exterior. Cauza pentru această descărcare o avem în starea de excitație continuă a sistemului nervos datorată acumulării unor cantități apreciabile de neurotoxine, de genul metalelor grele menționate anterior și a unor organotoxine (precum alcoolul, aldehidele, ftalații), produse endogen sau exogen. Situațiile neobișnuite de stres (ceartă, neînțelegere familiară, divorț, teamă de examen) accentuează descărcările deja crescute de neurohormoni, înrăutățind pentru mai multe zile evoluția bolii prin accentuarea reacțiilor inflamatorii de tip Th2.
ZDS: Care este cauza pentru care o persoană face alergie, iar altă persoană nu? Există un determinism genetic al alergiilor?
Prof. John Ionescu:Studiile epidemiologice făcute în centre industriale din Anglia și din Australia au arătat că primăvara, în timpul expunerii la polen, persoanele din aceste zone au arătat o frecvență semnificativ mai crescută a alergiei la polen, așa-numita polinoză, decât persoanele din zonele rurale. Această frecvență crescută a alergiilor a fost asociată cu învelirea granulelor de polen în particule industriale toxice (de ex. particulele de diesel din trafic sau din uzine) din aerul din zonele respective. Aceste nanoparticule industriale confereau granulelor de polen o agresivitate deosebită, aceste particule constituind astfel factorul nr. 3 din triada obligatorie unui răspuns alergic. Totuși, cercetătorii constată că și în aceste zone industriale, într-adevăr, doar o treime din populație face alergie la polen, dar două treimi nu, în aceleași condiții de mediu. Din ce cauză? Răspunsul a fost dat abia în anul 2004 când, pentru prima dată, în urma testării expresiei genetice a unor enzime de detoxifiere (glutation S-transferaza – GST), s-a constatat că persoanele care făceau o alergie prezentau polimorfisme genetice ale enzimei GST și nu mai erau în măsură să detoxifice învelișul toxic al polenului. Celelalte două treimi ale populației testate aveau enzima intactă și nu făceau alergia la polen, eliminând factorul 3 crucial. Astfel se explică și explozia alergiilor după cel de-al doilea război mondial, prin chimizarea mediului înconjurător și a alimentelor pe care le consumăm zi de zi. Lipsa acestor enzime de detoxifiere crește dramatic riscul de a face o alergie. Pe lângă acestea, la fel de importantă este și constituția microbiomului în primele luni de viață.
ZDS: Care este legătura microbiomului cu bolile alergice?
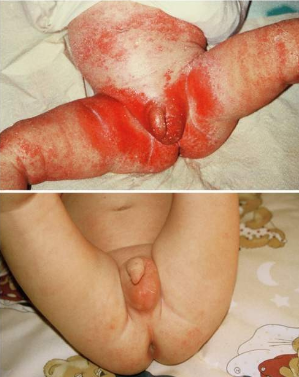
Prof. John Ionescu: Inducerea unei reacții alergice la animalele sănătoase este imposibilă fără participarea celui de-al doilea factor – cel microbian și amintesc aici, pentru toate experimentele desfășurate în anii ’70-’80, obligativitatea vaccinului cu Bordetella pertussis sau Mycobacterium tuberculosis care, după cum știm, este administrat și la copiii mici. Pe lângă acest factor de risc, elementul covârșitor pentru instalarea unei alergii la nou-născut îl reprezintă constituția microbiomului intestinal. Microbiomul intestinal al bebelușului își are originea în primul și ultimul vaccin lăsat de bunul Dumnezeu, care este constituit de flora vaginală a mamei, cu care nou-născutul intră în contact o singură dată în momentul nașterii. Bacteriile sănătoase sau patogene pe care le primește copilul de la flora vaginală a mamei însămânțează tractul intestinal al acestuia și constituie elementul crucial pentru instalarea acestei flore și pentru antrenamentul sistemului imunitar în primele luni de viață, când bebelușul primește în mod normal doar lapte matern. Dacă constituția florei microbiene primite la naștere de la flora vaginală a mamei este una sănătoasă, incluzând bacterii lactice, fiziologice, de genul lactobacililor, bifidobacteriilor, streptococilor lactici sau tulpinilor fiziologice de E.coli, această floră va constitui un puternic factor de antrenament imunitar pentru limfocitele bebelușului din așa-numitele structuri limfocitare atașate tubului digestiv (GALT), cunoscute sub numele de plăcile Peyer. Dacă copilul a avut norocul să primească o floră sănătoasă de la flora vaginală a mamei, această floră pe care o regăsim identic în intestinul bebelușului va antrena sistemul imunitar al copilului în direcția instalării unei imunități sănătoase, robuste de tip Th1, schimbând imunitatea de tip Th2 cu care copilul vine pe lume și pe care o are în timpul gestației. Bolile copilăriei nu fac decât să întărească acest antrenament primar din tubul digestiv, conferind o imunitate din ce în ce mai crescută copilului în primii ani de viață atât contra infecțiilor bacteriene, cât și virale. În situația în care flora vaginală a mamei este o floră predominant patogenă, cu un număr scăzut de bacterii lactice și cu un număr crescut de tulpini patogene (stafilococi hemolitici, streptococi hemolitici, E.coli hemolitic, trichomonade și, în special, ciuperci de tip Candida), această floră transferată la bebeluș la naștere se instalează la fel de bine în tubul digestiv și conduce la un antrenament fals al sistemului imunitar în direcția întăririi și perpetuării reacției de tip Th2, cu care bebelușul a venit deja pe lume. Acest fenomen îl vizualizăm fenotipic în expresia alergică masivă de care suferă copilul respectiv (vezi Fig. 2). Aceste afirmații sunt documentate atât de observațiile noastre din clinică, care confirmă identitatea infecției vaginale a mamei cu infecția intestinală a copilului în vârstă de până la 3-4 luni, cât și în special prin studiile epidemiologice efectuate în țările scandinave în anii ’90 și 2000, în care s-a constatat că instalarea unei alergii în primul an de viață este direct dependentă de instalarea unei flore patogene în intestinul bebelușului.
ZDS: Există vreo legătură între apariția alergiei în primele luni de viață și cezariană?
Prof. John Ionescu: În caz de cezariană, pe de o parte, bebelușului îi lipsesc tulpinile obligatorii sănătoase, fiziologice de lactobacili, bifidobacterii, streptococi lactici, E.coli fiziologice, pe care le primește de la flora intestinală a mamei. El poate primi astfel de tulpini pe măsură ce ingerează produse lactate, dar nu primește impulsul inițial și cantitatea inițială, necesară în primele zile de viață. În plus, riscul de contaminare cu germeni de spital este deosebit de crescut și de aceea, în general, constatăm o floră mai dezechlibrată la copiii născuți prin cezariană decât la copiii născuți natural.
ZDS: Care este rolul alăptării? Există riscuri chiar dacă micuțul este hrănit la sân?
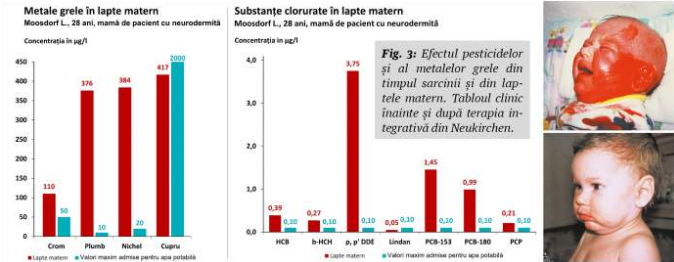
Prof. John Ionescu: Perioada alăptării este o perioadă foarte importantă pentru sănătatea copilului atât timp cât se desfășoară în mod constant, iar laptele de mamă este un lapte de bună calitate. La testele făcute în laboratorul de toxicologie al clinicii noastre cu tehnici de gaz-cromatografie și spectrometrie de masă (GC-MS) am constatat că una din șase probe de lapte matern conține o cantitate inadmisibilă de pesticide, solvenți sau ierbicide, primite bineînțeles din alimentația infestată cu astfel de substanțe. Cazurile pe care le-am observat la bebelușii respectivi aparțin celor mai grave forme de neurodermite (vezi Fig. 3). O altă problemă care intervine în timpul primelor 6 luni de la naștere este întreruperea alăptării și oferirea formulelor de lapte praf, uneori mult prea devreme (în primele 3 luni). O mare greșeală făcută de mame, întrucât aceste formule conțin alergeni extrem de puternici, de genul proteinelor din lapte (care este de fapt un amestec din proteine foarte puternic alergene – cazeină, lactoglobulină, lactalbumină) sau al protenei de soia (cunoscută ca unul dintre cei mai puternici alergeni). Pe lângă acestea, toate formulele de pe piață conțin zahăr (sucroză), care este cea mai bună hrană posibilă pentru o floră intestinală dezechilibrată. Bacteriile patogene și ciupercile au nevoie tocmai de zahăr ca să se înmulțească exponențial. În situația în care bebelușul primește o astfel de formulă alimentară prea devreme (înaintea instalării unei imunități de tip Th1) dacă în flora intestinală preluată de la mamă sunt bacterii patogene, acest lucru va conduce la o explozie a disbiozei intestinale, la dezechilibrarea totală a microbiomului intestinal, în special prin administrarea zilnică a acestui lapte praf. Faptul că i se oferă zilnic este o condiție obligatorie pentru instalarea unui răspuns alergic. Așa cum au demonstrat profesorii menționați în anii ’70, trebuie să ai contactul cu alergenul zilnic pe o perioadă de 2-3 săptămâni până la o lună de zile. În experimentele acestora, animalele respective primeau ovalbumină zilnic și vaccinurile microbiene de două ori pe săptămână.
Copilul care are flora intestinală deja stricată, primește alergenul din laptele de vacă, alături de toxinele primite din corpul mamei, îndeplinește toate condițiile pentru a fi programat să devină un alergic. Întreruperea alăptării în primele 6 luni de viață este o mare greșeală, iar necontrolarea florei vaginale de către ginecologi pentru tratamente locale, măcar în ultimele luni de sarcină, este a doua greșeală, care programează copilul să devină un alergic.
ZDS: Sunt suficiente testele clasice de alergii pentru un diagnostic corect? Care sunt cele mai bune teste pentru depistarea alergiilor și a intoleranțelor?
Prof. John Ionescu: Diagnosticul clasic cuprinde testele cutanate și serologice prin care se face identificarea alergenilor care conduc la apariția imunoglobulinelor E specifice responsabile pentru reacțiile alergice imediate. De asemenea, se practică testele cutanate de sensibilizare întârziată (Patch test – pe un interval de 24-72 de ore). În mod surprinzător, alergologul sau dermatologul care investighează pacienți adulți constată că, pe măsura înaintării în vârstă, în ciuda expresiei fenotipice clare de neurodermită atopică generalizată sau de astm alergic, simptomele respective nu se mai asociază cu reacții pozitive în testele de IgE. Alergologia actuală se restrânge la efectuarea acestor teste, iar în cazul în care acestea apar negative, i se comunică pacientului că nu trebuie să se teamă de vreo reacție de alergie, sensibilitate sau intoleranță alimentară, ci poate să consume tot ceea ce dorește.
Din păcate, acesta este un adevăr pe jumătate. Într-adevăr, reacția IgE apare negativă, dar s-a constatat că, pe măsură ce copilul crește, pot apărea și primele reacții de sensibilizare de tip întârziat contra acelorași antigene alimentare, care pot fi evidențiate prin reacții serologice cu imunoglobulina G4 (IgG4) sau prin reacții celulare de tip 4 (LTT). Nivelul acestor IgG4 este deosebit de crescut la alergici, cu mult peste nivelurile normale pe care le putem găsi la persoane normale, ca urmare a unor reacții de adaptare la contactul pe termen lung cu un alergen, și poate conduce la reacții de sensibilizare însoțite de simptome gastrointestinale sau cutanate. Aceste reacții intestinale au loc prin degranularea mastocitelor la nivel intestinal, cu eliberare puternică de histamină, care pot avea loc atât la pacienții cu neurodermită, astm alergic, polinoză etc., cât și la pacienții cu colon iritabil. În ambele situații, luarea în considerare a acestor rezultate, întocmirea și administrarea unei diete personalizate din care se elimină alimentele puternic pozitive în testul IgG4 conduc la o ameliorare semnificativă a simptomelor clinice atât la nivel gastrointestinal, cât și la nivel muco-cutanat. În urma experienței clinice pe care o avem cu testele respective și cu dietele orientate după aceste rezultate, noi le considerăm o investigație obligatorie în lămurirea factorilor cauzali la pacientul respectiv.
În fine, o investigație suplimentară pe care o facem sunt testele de sensibilizare celulară a limfocitelor, monocitelor și polimorfonuclearelor circulante contra acelorași antigene alimentare, care se pot efectua prin Testul ALCAT (Antigen Leukocyte Antibody Test), ajuns și în România. În cadrul acestui test, punerea în contact a leucocitelor circulante cu antigenele respective poate conduce, în caz de reacție pozitivă, la o creștere masivă a volumului celulelor respective, care poate fi măsurată foarte precis și care ne ajută să definim foarte clar o reacție pozitivă cu diferite grade de intensitate sau o reacție negativă contra alergenului respectiv. Folosirea acestui pachet de 5 teste (testele clasice de IgE, Prick test, testele IgG, Patch test, ALCAT) ne ajută cu mare precizie să putem stabili care sunt alergenele inhalatorii și alimentare răspunzătoare pentru reacțiile clinice ale pacientului respectiv. Numai practicarea acestor teste ne permite în final o soluție nutrițională corectă, în sensul administrării unei diete personalizate, din care sunt eliminate antigenele respective.
ZDS: Ce se întâmplă cu alergiile nediagnosticate sau netratate?
Prof. John Ionescu: În momentul în care pacientul află că în testul de IgE nu se găsesc nici un fel de reacții pozitive și pleacă acasă fără o investigare completă a cauzalității respective, boala lui va continua la nesfârșit, necesitând un tratament simptomatic de lungă durată (antihistaminice, cortizon, „biologicals“). Acest tratament nu va rezolva niciodată cauza bolii, ca atare pacientul știe că în momentul în care întrerupe tratamentul, boala revine (!). Prin Seminarele de Medicină Integrativă încercăm să lămurim deosebirea covârșitoare între un tratament simptomatic și unul cauzal, care nu este posibil decât în măsura în care reușim să definim și să eliminăm factorii responsabili pentru etiologia bolilor respective.
ZDS: Cine trebuie să trateze o dermatită atopică, dermatologul sau alergologul?
Prof. John Ionescu: Amândoi pot trata o dermatită atopică, dacă au înțeles determinismul multifactorial al bolii respective. Din păcate, tratamentele actuale, și mă refer aici atât la terapiile de desensibilizare, care pot avea loc pe parcursul mai multor ani, cât și la terapiile simptomatice amintite anterior, conduc rareori la un răspuns pozitiv, de stabilizare pe termen lung a stării clinice a pacientului. În cadrul terapiilor de desensibilizare se folosesc de obicei câteva alergene inhalatorii (de ex. polenul) la care reacționează pacientul respectiv. Tabloul alergic care se acoperă prin această desensibilizare este extrem de incomplet – desensibilizările se fac cu 3-4 alergene inhalatorii. Din nefericire, același pacient reacționează la alte 15-20 de alergene alimentare, care nici nu s-au testat sau nu au fost găsite pozitive în Prick test și, în nici un caz, nu s-a făcut o desensibilizare contra lor. De aceea, rezultatul este incomplet, iar simptomele apar din alte cauze decât antigenele la care s-a făcut desensibilizarea. În al doilea rând, tratamentele simptomatice actuale (corticoizii, antihistaminicele, „biologicals“) nu au nimic de a face cu cele trei cauze care conduc la o alergie, ci doar atenuează simptomele induse de această triadă.
ZDS: Ce poate face pacientul? Cum se poate ajuta singur un părinte în acest caz?
Prof. John Ionescu: Un părinte își poate ajuta copilul încă înainte de naștere, prin măsurile profilactice pe care trebuie să le ia. Se știe foarte bine astăzi că, dacă într-o familie, ambii părinți sunt alergici, probabilitatea ca copilul să fie alergic este peste 70%. Dacă unul dintre părinți este alergic, probabilitatea este în jur de 40%. Iar dacă ambii părinți nu sunt alergici, probabilitatea depinde de cei trei factori discutați anterior și de polimorfismul genetic al enzimelor de detoxifiere.
Pentru a evita o evoluție alergică în primele 6 luni de viață se pot lua o serie de măsuri profilactice. Pentru mamele care au o diateză alergică (rinită alergică, astm alergic, neurodermită) este foarte important dacă ar reuși printr-un tratament adecvat să poată opri boala măcar 1 an de zile înainte de sarcină. Prin tratament cauzal nu mă refer la administrarea de cortizon 1 an de zile, de beta-simpatico-mimetice sau antihistaminice. Mama trebuie să țină o dietă hipoalergenă, care împreună cu celelalte măsuri necesare să îi înlăture toată simptomatologia alergică pentru un an de zile; trebuie să verifice flora intestinală prin teste de microbiom intestinal; trebuie să verifice înainte și în timpul sarcinii flora vaginală. Dacă acest lucru s-ar realiza, iar bebelușul ar primi flora sănătoasă și i s-ar face vaccinurile măcar la un an după naștere, nu mai devreme, dacă ar fi hrănit cu lapte matern de calitate, dacă nu i s-ar da formula de lapte praf înainte de 6 luni, atunci antrenamentul sistemului imunitar s-ar realiza. În ceea ce privește laptele matern, compoziția acestuia trebuie să fie lipsită pe cât posibil de toxine endogene și de IgE-urile prin care mama transmite imunitate pasivă copilului. Constatăm în sângele bebelușului de 6 luni anticorpi contra proteinei de oaie, contra creveților, cărnii de gâscă etc., alimente pe care copilul nu le-a mâncat niciodată, dar la care este deja sensibilizat pasiv prin anticorpii transmiși de la mamă.
ZDS: Ce ne puteți spune despre dietele de eliminare, de rotație și cum se poate concepe o astfel de dietă?
Prof. John Ionescu: Suntem adesea confruntați cu o serie întreagă de cazuri acute grave, în care pacientul adult sau mama copilului respectiv afirmă că este practic intolerant la majoritatea alimentelor. În astfel de cazuri, pentru decelarea profilului de alimente permise, pe lângă testele serologice și cutanate menționate anterior (IgE, IgG4, ALCAT și Patch test), avem posibilitatea testării intoleranțelor respective prin diete de eliminare, care încep cu un singur aliment de bază (de ex. orezul fiert) și care continuă prin adăugarea de la zi la zi a unui aliment suplimentar, observându-se reacția din ziua respectivă la contactul cu alimentul respectiv. În urma dietelor de eliminare sau de provocare se ajunge, ca și în urma testelor serologice, la o listă de alimente permise, la care avem certitudinea că pacientul nu va reacționa. Pentru a evita sensibilizările la aceste alimente permise am introdus din anul 1988 așa-numita dietă de rotație, într-un interval de 3 până la 4 săptămâni, în care alimentele permise, împărțite în categorii deosebite pe parcursul a 4 zile consecutive (ziua 1, ziua 2, ziua 3, ziua 4), sunt administrate prin rotație (de ex. broccoli din ziua 1 reapare pe masă în ziua 5, păstrăvul din ziua 2 reapare pe masă în ziua 6 ș.a.m.d.) pentru a „păcăli“ sistemul imunitar, în sensul eliminării posibilității de sensibilizare la administrarea continuă a aceluiași aliment. Dieta de rotație este foarte importantă pentru menținerea răspunsului terapeutic și pentru evitarea recidivelor în primele 3-6 luni după părăsirea clinicii.
Trebuie să reținem că flora intestinală nu se poate corecta de pe azi pe mâine, ci în câteva luni, prin administrarea de prebiotice și probiotice. În aceste câteva luni, când flora este dezechilibrată, când substanțele toxice nu au fost complet eliminate, există posibilitatea ca alimentul pe care îl consumi zilnic să determine o nouă alergie. Este important să se înțeleagă că aceste diete de rotație au un caracter strict personalizat, delimitând în mod direct alergiile și intoleranțele individuale ale fiecărui pacient. Pentru practicarea cu succes a acestor diete personalizate am introdus din anii ’90 în Clinica Specială din Neukirchen un program dietetic computerizat – Food Allergy Control®, în care se introduc datele relevante privind cauzalitatea, alergenele implicate, dereglările microbiomului și intoleranțele pacienților respectivi. Toate acestea conduc la realizarea unui program dietetic personalizat, cu toate datele privind ingredientele, cantitățile necesare și modul de preparare a rețetelor ordonate pentru cele 4 zile de rotație (Fig. 4). Programul îl oferim prin Internet tuturor colegilor interesați.

ZDS: Pot dietele și suplimentele alimentare influența inflamația și expresia genetică?
Prof. John Ionescu: Am efectuat primele teste de acest tip în anii 2005-2006, în colaborare cu Universitatea Medicală Innsbruck, pe probe de sânge ale pacienților cu boli alergice. Ulterior, cu ajutorul a doi cercetători de elită veniți de la Institutul Max-Planck Dresda, doctorii Raluca și Alexandru Constantinescu, am reușit înființarea unui laborator de genetică în clinică și introducerea unei tehnologii avansate (microarray) pentru evaluarea expresiei genetice în urma unei diete personalizate și a unor suplimente alimentare administrate intravenos. Rezultatele demonstrează capacitatea unui tratament controlat, combinat cu o dietă personalizată, de a scădea expresia genelor proinflamatorii (așa-numitul „silencing“). În cadrul cursului din 16.04 a.c., colegul meu, Dr. Alexandru Constantinescu (foto), va prezenta detalii privind aceste metode.

ZDS: Care sunt direcțiile de tratament pe care vă axați în clinica dvs. din Germania?
Prof. John Ionescu: În clinică se pleacă de la un diagnostic cât mai complet al reacțiilor alergice și de intoleranță la alergenii inhalatori și alimentari, și se acordă deosebită atenție structurii microbiomului muco-cutanat și intestinal și corectării acestuia: 1. prin eliminarea, în primă fază, a tulpinilor patogene de pe piele și din intestin; 2. prin introducerea unui complex personalizat de elemente prebiotice și probiotice adecvate restructurării unui microbiom fiziologic în intestinul pacienților; 3. prin eliminarea substanțelor toxice respective implicate ca factor 3 obligatoriu în explozia alergiilor – acest lucru se poate face pe căi diferite privind organotoxinele și metalele grele, metode pe care le prezentăm în cadrul seminarului din 16 aprilie.
ZDS: Este detoxifierea parte din terapia bolilor alergice?
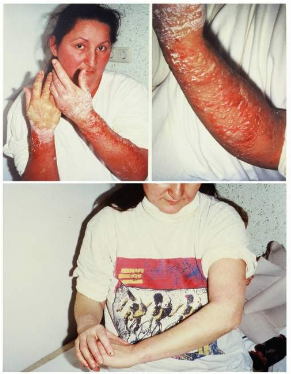
Prof. John Ionescu: Cu siguranță, eliminarea celui de-al treilea factor obligatoriu în evoluția și explozia bolilor alergice factorul toxic din mediul înconjurător – este un punct central al diagnosticului și terapiilor din clinica noastră. Fără a intra în detaliile pe care le prezint la curs, menționez aici că trebuie să diferențiem între detoxifierea organotoxinelor, de genul pesticidelor, ierbicidelor, solvenților, emulgatorilor, coloranților, și detoxifierea metalelor grele. În primul caz ne concentrăm eforturile asupra eliminării din corp a acestor substanțe prin coloane de hemosorbție, care pot lega în exteriorul corpului aceste substanțe toxice. Această metodă este completată cu tratamente de creștere a propriei capacități a organismului de a detoxifica astfel de elemente, în faza a doua a procesului de detoxifiere citosolică din celulele corpului, care se face în special în ficat, prin utilizarea enzimelor de conjugare a unor substrate organice cu substanțele toxice din mediul înconjurător care au ajuns în corp. În privința metalelor grele, există atât metode de chelare, de legare a acestor metale, cât și metode de adsorbție a acestor metale pe substrate biologice administrate oral (Fig. 5).
ZDS: Ce nutrienți recomandați pacienților alergici?
Prof. John Ionescu: Atât dieta personalizată cu ajutorul programului Food Allergy Control®, cât și suplimentele alimentare sunt părți integrale, obligatorii ale arsenalului terapeutic de care dispunem. Suplimentele alimentare sunt deosebit de valoroase prin potențialul imunomodulator și detoxifiant pe care îl oferă, în anumite combinații, cunoscute în așa-numita medicină funcțională. Printre suplimentele cele mai folosite se numără anumite vitamine în concentrație crescută prin administrare intravenoasă, minerale (magneziu, potasiu și seleniu) administrate în concentrații adecvate, o serie întreagă de polifenoli cu efect dublu (antioxidant pentru celulele normale și prooxidativ pentru celulele încărcate cu metale); amestecurile de aminoacizi, fosfolipide pe care le administrăm pacienților cu boli neurodegenerative; amestecurile speciale de acizi grași polinesaturați, de tip omega 3, cu aminoacizii esențiali, cu electroliți și cu extracte din colostrum din lapte de iapă. Acestea fac posibile procese de imunomodulare deosebit de favorabile pentru pacienții cu psoriazis, neurodermite și alte boli dermatologice.